Gegen SpendermangelForscher entwickeln Blut der Hoffnung

Es klingt wie aus einem Science-Fiction-Film: Weil es zu wenig gespendetes Blut gibt, entwickeln Forschende künstliches Blut aus genetisch umprogrammierten Körperzellen. Doch an der MHH wird genau das gerade Wirklichkeit.
„In vielen Regionen der Welt sind Blutkonserven jetzt schon Mangelware.“
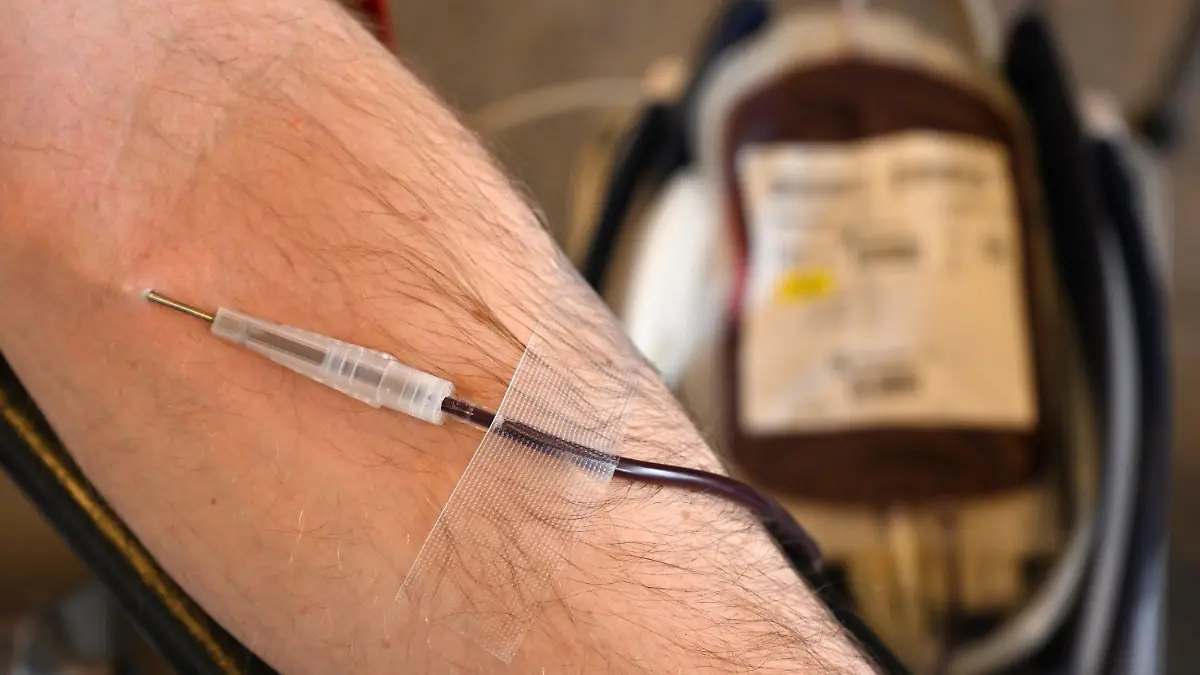
Bluttransfusionen gehören zu den häufigsten Eingriffen in Krankenhäusern. Allein in Deutschland werden täglich etwa 15.000 Blutspenden benötigt. Doch zu wenig Menschen spenden Blut. Das führt dazu, dass der Bedarf an Blutprodukten steigt, aber zu wenig Blutspenden nachkommen.
Dieses Problem will nun ein Team der Medizinischen Hochschule Hannover (MHH) lösen: Aus Stammzellen wollen sie durch eine bestimmte Methode Blutzellen herstellen und so Versorgungsengpässe beseitigen: „In vielen Regionen der Welt sind Blutkonserven jetzt schon Mangelware.“, so Professor Blasczyk. Er ist Teil des Projektes „Hemoforce“, das zunächst vier Jahre mit mehr als drei Millionen Euro gefördert wird.
Designerblut wäre verträglicher

Ein Vorteil des künstlich hergestelltem Blut wäre außerdem, dass es besser verträglich wäre. Denn bei Transfusionen und Stammzelltransplantationen spielen die sogenannten Humanen Leukozyten Antigene (HLA) eine wichtige Rolle. Passen diese nicht zueinander, stößt das Immunsystem die Blutspenden ab. Momentan ist das noch ein großes Problem. Dazu kommt, dass konventionelle Blutspenden mögliche Krankheitserreger enthalten, da das Blut nicht auf alle Erreger untersucht werden kann.
Ein weiterer Aspekt ist die Lagerung: Bislang werden Blutkonserven und Zellprodukte in flüssigem Stickstoff tiefgefroren, um sie länger haltbar zu machen. Damit die Zellen das überstehen, wird den Blutkonserven unter anderem Glycerin beigemischt, das vor der Transfusion wieder entfernt werden muss.
Das künstliche Blut soll all diese Probleme lösen
„Die Nachteile herkömmlicher Blutspenden erfordern es dringend, das Modell und die Strukturen der Blutversorgung neu zu gestalten“, betont der Transfusionsmediziner Professor Blasczyk. Das MHH-Team nutzt für die Bluterzeugung induzierte pluripotenten Stammzellen (IPSC). Das sind genetisch umprogrammierte Körperzellen, die sich wie embryonale Stammzellen in alle Gewebetypen entwickeln können. „Wir gewinnen die IPSC aus reprogrammierten Zellen eines Menschen mit Blutgruppe Null, die als ideale Spendergruppe keine AB0-Antigene trägt und daher für alle Empfänger gleichermaßen passt“, erklärt Professorin Dr. Constanca Figueiredo, Leitende Wissenschaftlerin am Institut und stellvertretende Projektleiterin.
Aus den Stammzellen stellt das Team sogenannte „neutrale“ Megakaryozyten her. Diese werden vom Immunsystem des Empfängers nicht mehr als fremd erkannt und somit können ungestört Blutplättchen produzieren werden, ohne dass der Körper Antikörper gegen sie bildet.
Bei Mäusen klappt es bereits
Dass der Ansatz funktioniert, hat das Forschungsteam bereits im Mausmodell nachgewiesen. „Bereits eine Stunde nach der Transfusion haben die Megakaryozyten-Zellen begonnen, sehr nachhaltig Thrombozyten zu bilden“, sagt Professorin Figueiredo. Das sollte beim Menschen ebenso gelingen, glauben die Forscher.
Seit etwa 30 Jahren arbeiten weltweit Wissenschaftlerinnen und Wissenschaftler an der künstlichen Herstellung von Blutprodukten. Eine Massenproduktion für die klinische Anwendung ist bislang jedoch noch nicht in Sicht. (mup)




